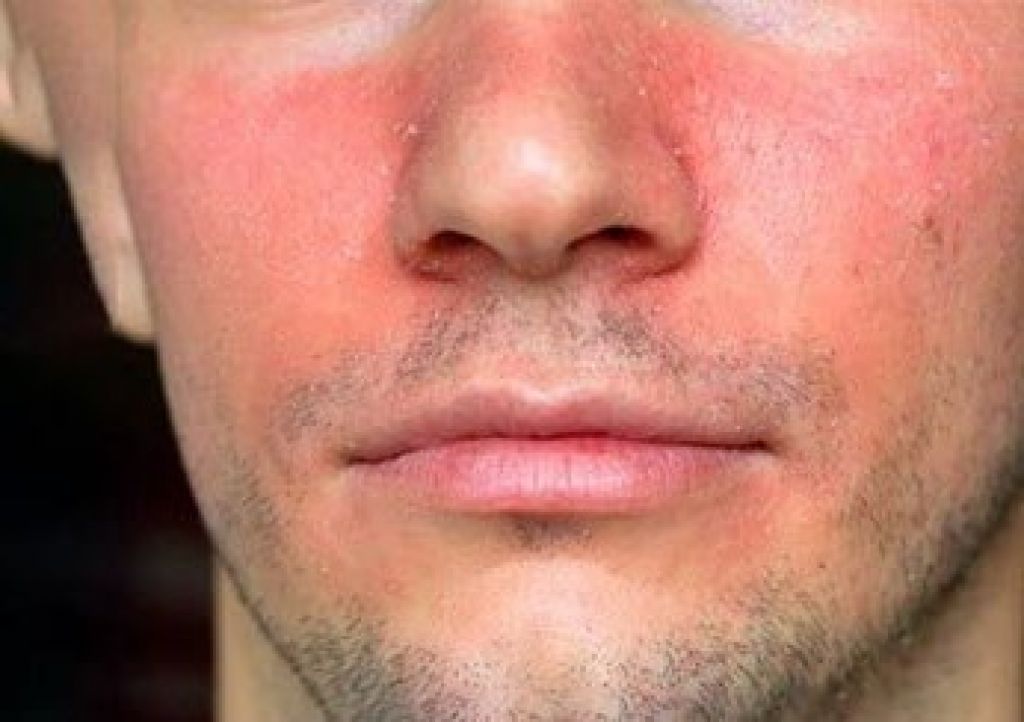
Что может спровоцировать обострение нейродермита
В случае успешного лечения период ремиссии длится от нескольких недель до 5 и более лет. Однако болезнь может неожиданно вернуться, что потребует от пациента оперативного обращения к врачу.
Одним из главных условий, способствующих снижению частоты обострения нейродермита у взрослых и детей, является выявление факторов риска. В некоторых случаях врачи советуют сдать анализы на аллергены.
Чтобы снизить риск обострения, специалисты рекомендуют отказаться или ограничить употребление продуктов питания, способных вызвать кожные реакции (шоколад, цитрусовые, соленья, копчености).
Алкоголь — один из факторов, провоцирующих возвращение дерматита. Пациентам, страдающим от нейродермита, стоит воздержаться от употребления спиртного.
Симптомы заболевания
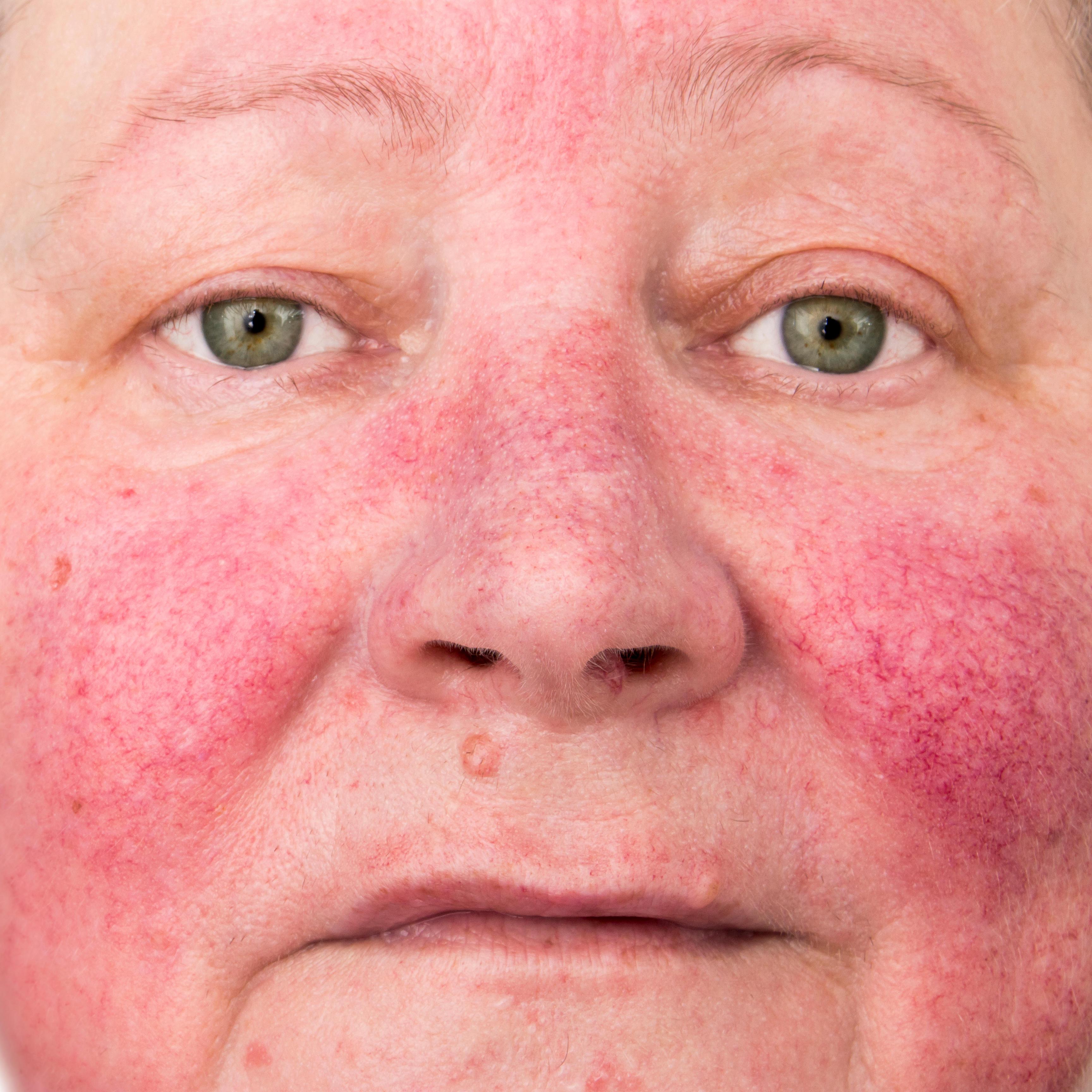
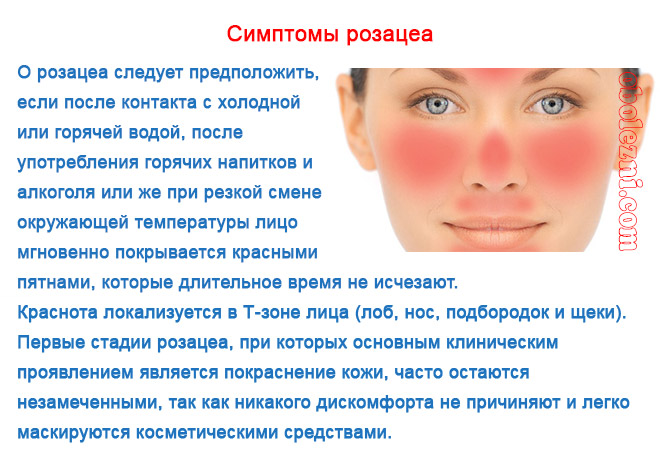
В малой концентрации клещ демодекс никак себя не проявляет. Собственный иммунитет кожи не позволяет паразиту оказывать на неё негативное влияние. Но при определённых неблагоприятных условиях защита ослабевает, и клещ начинает активно питаться и размножаться. Способствует этому кожный жир. На коже появляются признаки, обобщённо именуемые «проблемная кожа»: угри и прыщи, расширенные поры, воспаление сальных желез. Чаще всего паразит локализован на подбородке, носу, щеках, лбу. Кожа становится нездоровой, появляется жирный блеск, теряется упругость и эластичность. Поражение клещом век также приводит к воспалениям, иногда приводящим даже к выпадению ресниц. Кожа становится бугристой, болезненной, нередко возникает зуд, ощущение щекотания на коже — это по поверхности перемещаются паразиты. Особенно активен демодекс по вечерам и ночью.
Диагностика нейродермита волосистой части головы:
Проявление нейродермита волосистой части головы является следствием нарушения работы различных систем организма. Для корректного диагностирования заболевания, после визуального осмотра врач клиники «Элласес» назначит лабораторные исследования.Обязательно необходимо сделать аллергопробы, сдать анализ крови, при необходимости биопсию кожи.Также может быть назначена Трихоскопия (компьютерная диагностика волос). Этот вид обследования очень информативен. Он дает врачу необходимую информацию о состоянии волос и кожи. Исследование проходит без каких-либо дискомфортных ощущений для пациента. Результаты обследования не нужно ждать, они готовы сразу.Только проанализировав данные результатов всех исследований, врач сможет поставить точный диагноз.
Запись на консультацию
+380 97 970 70 90 +380 66 070 70 90
Симптомы
Различают: диффузный нейродермит и ограниченный нейродермит (хронический лихен Видаля)
Атопическим дерматитом (нейродермитом Брока) чаще болеют женщины (соотношение больных женщин н мужчин 2:1). В течении заболевания выделяют 3 возрастных периода.
Иногда на местах расчесов развивается депигментация. При резко выраженной инфильтрации и лихенификации могут возникать гипертрофические, бородавчатые очаги поражения. К редким вариантам относят депигментированный, линейный, монилиформный, декальвирующий, псориазиформный нейродермит, гигантскую лихенификацию Pautrier.
Часто поражается кожа век, губ, кистей и стоп. Иногда обнаруживают катаракту (синдром Андогского), часто – обычный ихтиоз. У детей поражение кожи по типу экзематизированного нейродермита может быть проявлением синдрома Вискотта-Олдрича, наследуемого рецессивно сцепленно с Х-хромосомой и проявляющегося, кроме того, тромбоцитопенией, кровоточивостью, дисглобулинемией, повышенным риском развития инфекционных и злокачественных заболеваний, прежде всего лимфогистиоцитарной системы.
Обзор
Дерматит – это хроническое заболевание, при котором кожа краснеет, чешется, становится сухой и трескается. Атопический дерматит (экзема, нейродермит) – это самая распространенная форма дерматита. Им чаще болеют дети, но он может встречаться и у взрослых.
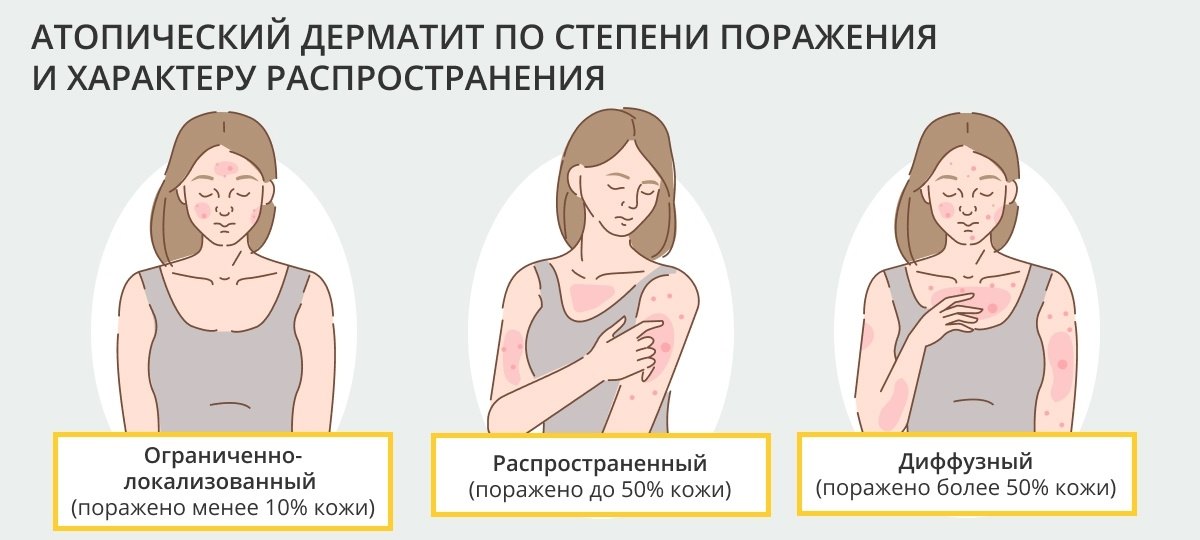
Атопический дерматит обычно возникает в складках кожи, например: под коленями, на сгибе локтей, на боковых поверхностях шеи, вокруг глаз и ушей. Выраженность заболевания бывает различной. В большинстве случаев дерматит протекает в легкой форме. Наиболее тяжелые симптомы: трещины и эрозии кожи, кровоточивость.
Для атопического дерматита (экземы) характерны периоды ремиссии,когда симптомы менее выражены, сменяющиеся периодами обострения, во время которых требуется дополнительное лечение.
Прочие типы дерматита (экземы)
Существуют различные виды дерматита:
- монетовидная экзема – вызывает округлые или овальные поражения кожи, обычно встречается у взрослых;
- контактный дерматит – появляется при контакте с тем или иным веществом;
- варикозная (застойная) экзема – поражает ноги, обычно вокруг набухших и расширенных (варикозных) вен;
- себорейный дерматит – вызывает красные высыпания, покрытые чешуйками, на крыльях носа, бровях, ушах и на волосистой части головы.
Точная причина атопического дерматита неизвестна. Однако им часто болеют люди с аллергией («атопический» означает «подверженный аллергии»). Экзема может передаваться по наследству и часто возникает параллельно с другими заболеваниями, такими как бронхиальная астма и сенная лихорадка.
С возрастом у многих детей атопический дерматит проходит полностью или становится значительно легче. Примерно в 53% всех случаев заболевание проходит к 11 годам, а в 65% случаев – к 16 годам. Однако тяжелая форма экземы может в значительной мере мешать в повседневной жизни, и с ней может быть непросто справиться как физически, так и эмоционально. При атопическом дерматите также повышен риск инфекционных заболеваний.
Существуют различные методы контроля и лечения заболевания, в том числе использование лекарственных средств и коррекция образа жизни.
Во всём мире распространённость атопического дерматита около 10-37%. В нашей стране от дерматита страдает около 5,9% детей и подростков. В 8 из 10 случаев заболевание появляется в возрасте до 5 лет. У многих детей атопический дерматит появляется еще до года. Атопическому дерматиту одинаково подвержены люди обоих полов.
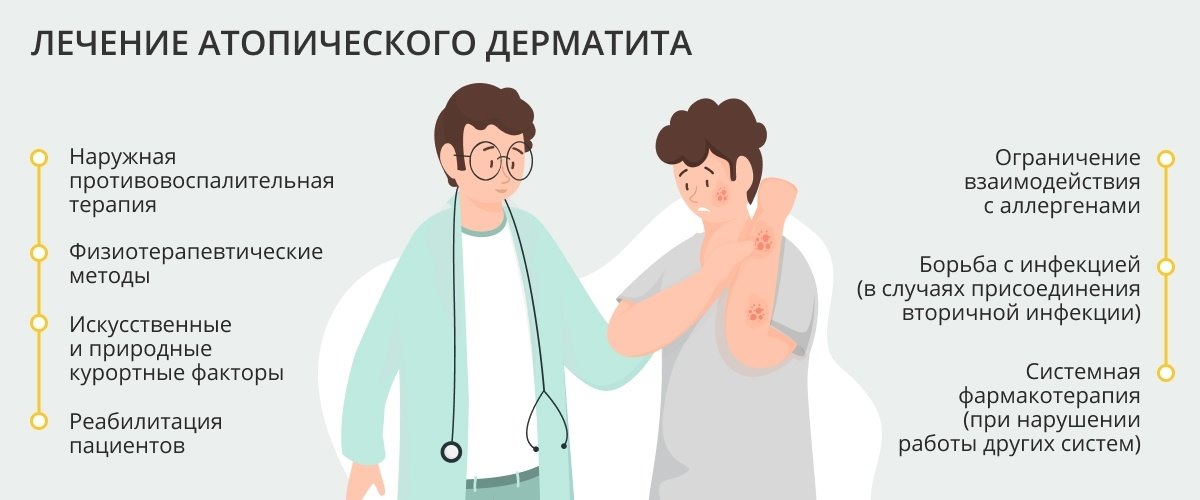
Лечение
При соблюдении пищевого и гигиенического режима проводят гипнотерапию; необходимо исключить влияние раздражающих кожу средств, рекомендуется также климатотерапия. При наличии заболеваний нервной системы, желез внутренней секреции, внутренних органов, при нарушении обмена веществ необходимо соответствующее лечение. Следует выяснить и устранить пищевые, бытовые, профессиональные аллергены. Применяют седативные препараты (бром, валериана и др.), новокаин, витамины А, В1 В2, В6, никотиновую к-ту, антигистаминные препараты (супрастин, фенкорол, диазолин, тавегил и др.), гистаглобулин, транквилизаторы (аминазин, ларгактил и др.), сосудорасширяющие препараты (но-шпа, компламин, андекалин). В тяжелых случаях показаны кортикостероиды (напр., 30—40 мг преднизолона в день) в течение 7—10 дней с последующим постепенным снижением суточной дозы, иногда кортикостероиды назначают на длительное время в поддерживающих дозах. Больных диффузным Н. лечат сном; более эффективно комплексное использование электросна (см.) и гипноза (см.). В особо тяжелых случаях электросон и гипноз сочетают с невысокими дозами кортикостероидов. Показана неспецифическая (пирогенал, продигиозан и др.) и специфическая (введение выявленного аллергена в больших разведениях) гипосенсибилизация (см.). В ряде случаев с успехом применяют леч. голодание (см.). Показаны частые теплые ванны (с последующим смазыванием пораженных мест индифферентным жиром), косвенная (рефлекторная) диатермия области шейных или других (соответственно локализации кожного процесса) симпатических узлов, зональные УФ-облучения, косвенная ионогальвани-зация, иглоукалывание (см.), в летнее время — купания в море, солнечные ванны. Больным диффузным Н. рекомендуют сероводородные ванны, лучше в курортных условиях (Мацеста, Талги, Сергиевские Минеральные Воды, Пятигорск, Менджил И др.).
Наружно используют обтирания зудоутоляющими р-рами, содержащими глицерин, ментол, борную и лимонную к-ты, кортикостероидные мази и кремы (синалар, локакортен, гидрокортизон, преднизолон), а также мази, кремы, пасты с нафталаном, дегтем, препаратом АСД-3 (2-5%).
При ограниченном Н. применяют местно пасты и мази с препаратами дегтя (до 10%), серы (до 10%) и со специальными противозудными средствами (ментолом, анестезином и др.), с нафталанской нефтью и нафталаном, с препаратом АСД-3 (до 10%) и др. Рекомендуется обкалывание очагов 0,5—1% гидрокортизоновой эмульсией или 1—2% р-ром новокаина (бенкаина) с 0,05—0,15% р-ром метиленового синего; при локализации очагов в области заднего прохода, промежности назначают микроклизмы 0,25—0,5% р-ра протаргола или колларгола. В упорных случаях — лучи Букки (см. Рентгенотерапия).
Лечение
Лечение демодекоза, вызванного подкожным клещом, процесс долгий и непростой. Сложность его в том, что часто это заболевание развивается на фоне снижения защитных сил организма и имеет сопутствующие кожные проблемы. Тактика терапии включает в себя подавление паразита, лечение фоновых заболеваний и повышение иммунитета.
Из местной терапии чаще всего применяют примочки и специальные мази. В более тяжёлых случаях врач выписывает курс антибиотиков в сочетании с наружной терапией. Иногда рекомендуются процедуры плазмофереза. В особых случаях возможно даже оперативное вмешательство.
В качестве неотъемлемой части лечения необходимо отказаться от острой, пикантной и соленой пищи, а также сократить потребление углеводов и жиров. Тем, кто страдает от подкожных клещей, рекомендуется значительно увеличить потребление фруктов, овощей, микроэлементов, клетчатки и молочных продуктов. Кроме того, в это время следует избегать использования масок для лица с медом. Следует максимально сократить пребывание на солнце. Посещение бань и саун также следует отложить до лучших времен.
Врачи
Ефимова Мария Алексеевна
Врач дерматолог-косметолог Врач клиники Альтермед Ефимова Мария Алексеевна
Логинова Наталья Александровна
Врач дерматолог Врач клиники Альтермед Логинова Наталья Александровна
Зенкевич Александр Александрович
Врач дерматолог Врач клиники Альтермед Зенкевич Александр Александрович
Щеглова Юлия Евгеньевна
Врач дерматолог-косметолог Врач клиники Альтермед Щеглова Юлия Евгеньевна
Бегунова Анна Владимировна
Врач дерматолог-косметолог Врач клиники Альтермед Бегунова Анна Владимировна
Конькова Юлия Геннадьевна
Врач дерматолог-косметолог Врач клиники Альтермед Конькова Юлия Геннадьевна
Карпова Мария Александровна
Врач дерматолог Врач клиники Альтермед Карпова Мария Александровна
Накопительная дисконтная программа
Получите карту клиента Альтермед
Во всех филиалах
До 30 июня 2022
Приём дерматолога по лечению кожи
Во всех филиалах
Подпишитесь на рассылку
Этиология и патогенез
Существует несколько теорий происхождения Н. Неврогенная теория рассматривает Н. как невроз кожи, о чем свидетельствуют обострения Н. при отрицательных нервно-психических переживаниях, наличие у больных Н. нарушений функции нервной системы. Ф. Н. Гринчар (1957) расценивал Ы. как проявление вазомоторного расстройства, возникающего в результате нервно-сосудистой неустойчивости. А. В. Логинов (1945 г.) обнаружил в коже больных Н. избыток адреналиноподобного вещества, что может свидетельствовать о гиперфункции адренергических волокон в. н. с. (видимо, этим обусловлен белый дермографизм при диффузном Н.). Исходя из адаптационного синдрома (см.), Н. рассматривают как следствие нарушения адаптационной способности организма при стрессовых реакциях.
Подтверждением интоксикационной теории являются часто выявляемые при Н. нарушения функции жел.-киш. тракта, печени, поджелудочной железы, расстройства углеводного обмена.
Аллергическая теория основывается на следующих фактах. Диффузный Н. чаще трансформируется иэ детской экземы, возникающей, как правило, на фоне экссудативного диатеза, свидетельствующей об аллергическом состоянии организма. При H. нередко отмечается повышенная чувствительность к нек-рым лекарственным средствам, продуктам питания и др. У ряда больных процесс может обостриться под влиянием одного лишь запаха, напр, скипидара, некоторых цветов и сортов рыбы, а также после приема алкоголя, крепкого чая, кофе, меда, шоколада, яиц, соленой рыбы и т. п.
Нередко нейродермит сочетается с другими аллергическими заболеваниями (бронхиальной астмой, вазомоторным ринитом, крапивницей). Часто отмечаемый у больных диффузным Н. семейный характер аллергических болезней послужил поводом для американских исследователей называть это заболевание атопическим дерматитом. Наследственные факторы, несомненно, играют определенную роль в развитии и упорном течении диффузного Н.
По-видимому, целесообразно говорить о неврогенно-аллергическом происхождении Н., тем более что и сам процесс аллергизации организма происходит при участии нервной системы. Часто встречающиеся сочетания функц, нарушений нервной системы с эндокринными говорят о роли нейроэндокринных нарушений в патогенезе Н. Интоксикационные факторы при этом, вероятно, провоцируют обострение процесса.
Пигментная форма крапивницы
Пигментная крапивница, именуемая также мастоцитозом, этиологическим фактором которого выступает воздействие на дерму:
- механическое (сдавление либо трение);
- термическое (инсоляция, горячий пар или вода).
При влиянии на клетки дермы реагентов провокации из мастоцитов, имеющихся здесь в избытке, происходит высвобождение биоактивных составляющих аллергической реакции (гистамина, пептидаз, гепарина и прочих), приводящее к возникновению на ее поверхности зудящих уртикарий.
Клиника заболевания
Подвержены заболеванию дети раннего (до 2 лет) возраста, а мастоцитоз, дебютировавший после 10 лет, склонен к персистированию в продолжение всей жизни.
Проявляется болезнь в виде:
- собственно пигментной крапивницы;
- мастоцитомы.
Для пигментной крапивницы характерно возникновение беспорядочно разбросанных по коже тела сильно зудящих пятен коричнево-красной окраски диаметром от 0,5 до 2 см. У младенцев возможен вариант с возникновением везикул либо волдырей. Механическое воздействие (трение) приводит к изменению цвета пятна на ярко-розовый и заметному нарастанию отёка – феномену Унны.
Проявлением мастоцитомы является возникновение на коже спины, живота, предплечья одного либо нескольких форменных элементов – приподнятых над поверхностью бляшек либо папул коричневато-желтой окраски, овальной формы, с поверхностью, подобной кожуре апельсина.
Отмечается положительность феномена Унны и склонность мастоцитомы к самостоятельному регрессу.
Заболевание прогностически благоприятно: по исчезновении экссудативных явлений оставшиеся пигментные пятна редуцируются до достижения пубертатного периода.
При сохранении до взрослого возраста заболевание протекает довольно легко. Случаи диффузного мастоцитоза, как и системного поражения, исключительно редки.
Для диагностики помимо характерной клиники важны положительность феномена Унны и данные тканевой биопсии.
Об общих принципах лечения
Стандартов лечения данного заболевания не существует.
Применение в терапии проотивогистаминных препаратов (Левоцетиризин, Лоратадин и аналогичных) позволяет добиться противозудного эффекта, особенно в комбинации с блокатором Н2-рецепторов Циметидином.
Продолжительный приём Кетотифена способствует стабилизации мембран мастоцитов и препятствует выбросу биоактивных веществ.
Местное двукратное за день применение глюкокортикоидных средств: Гидрокортизона, Метилпреднизолона ацепоната, Алклометазона способствует снятию зуда и инверсии форменных элементов сыпи.
О прогнозе и профилактике
Пациенты должны быть информированы о необходимости избегания провоцирующих обострение факторов: механических нагрузок и травм, раздражающих кожу, термических процедур, инсоляций. Для уже больных детей опасность представляют укусы насекомых и паукообразных ввиду возможности наступления анафилаксии.
Лицам всех возрастов не рекомендованы к употреблению вызывающие дегрануляцию мастоцитов препараты:
- Аспирин и НПВП;
- кодеин- и морфинсодержащие;
- Полимиксин В;
- рентгенконтрастные вещества с содержанием йода.
Этиопатогенез
На кожных участках, которые постоянно подвергаются трению и расчесам, развивается воспалительная реакция при наличии определенной предрасположенности, вследствие чего происходит утолщение и уплотнение участка кожи – лихенификация. При этом утолщение эпидермиса сопровождается хроническим воспалением.
Кожные высыпания с лихенизированными очагами имеют некоторое сходство с кожными изменениями при атопической экземе, поэтому существует мнение о взаимосвязи с этим заболеванием простого хронического лишая.
Некоторые ученые рассматривают подобные кожные изменения как минимальный вариант атопической экземы. Отдельные ученые категорически не согласны с такой точкой зрения и предполагают наличие этиопатогенетической взаимосвязи с внутренними дисфункциями – к примеру, изменениями в функционировании желудочно-кишечного тракта (нарушения процесса пищеварения, пониженная кислотность, хронический гастрит), заболеваниями печени, холецистопатиями. В некоторых случаях положительный терапевтический успех мероприятий, направленных на устранение соответствующих нарушений, подтверждает и такие представления.
Важным представляется также выявление эмоционально-психических факторов, поскольку для формирования простого хронического лишая определяющим являются продолжительное трение и расчесывание ограниченных участков кожи.
Отмечаются и проявления нервозности, такие как обкусывание ногтей, покусывание губ, непрерывное курение, или наличие конфликтных ситуаций.
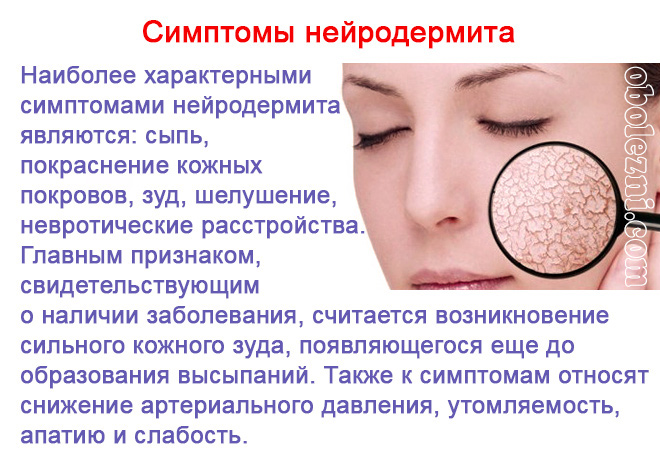
Симптомы нейродермита
Симптомы нейродермита сопровождаются различными проявлениями. Прежде всего, следует отметить такой мучительный симптом, как зуд. То есть кожа сначала зудит, чешется, и больные часто расчесывают пораженные участки. Затем на коже появляются изменения.
Провоцируются они часто стрессовыми тяжелыми ситуациями, но также могут появляться после приема определенной пищи – например, продуктов, повышающих аллергический фон – это шоколад, апельсины, яйца, клубника, алкоголь. Изменяется кожа как на ограниченных, так и на обширных участках.
Мелкие, блестящие, сходные по цвету с кожей, узелки, близко друг к другу расположенные, находятся особенно часто на конечностях, в области сгибов – локтевых, коленных. Также – на тыльной стороне кистей, на шее, чаще – по бокам, а в более редких случаях – на туловище.
Изменения выглядят, как усиленный рисунок кожи; из-за того, что зудящие участки подвергаются расчесыванию, кожа меняет свой цвет на розовый с коричневым оттенком, а также может присоединиться инфекция, то есть участки подвергаются бактериальному поражению.
Классификация — максимальная, но незаконченная
Если взять за основу классификации глубину поражения кожного покрова и степень сложности борьбы с заболеванием, то систематика нейродерматозов имеет следующий вид.
- кожный зуд, максимум проявлений которого – расчёсы;
- крапивница, могущая ограничиться появлением волдырей;
- пигментная крапивница (мастоцитоз) – состояние как проходящее с возрастом, так и персистирующее в течение всей жизни;
- нейродермит, сопровождающийся возникновением папул и завершающийся лихенификацией;
- почесуха – полиморфизм сыпи нарастает вместе с глубиной повреждения дермы;
- атопический нейродерматит с полиморфной сыпью и со склонностью к осложнениям;
- экзема – тяжелое, хронически (пожизненно) протекающее глубокое поражение кожи с возвратно-рецидивирующим характером.
Лечение
Трудно назвать заболевание, при котором точное и терпеливое выполнение всех профилактических и лечебных рекомендаций имело бы большее значение, чем при нейродермите. Кроме того, следует подчеркнуть, что его лечение не должно быть выжидательным («пройдет с возрастом») и маскирующим (назначение только антигистаминных препаратов и гормональных мазей).
При нейродермите у взрослых и детей следует ограничить потребление углеводов и соли. Из рациона исключаются острые, копченые и пряные блюда с пониженной энергетической ценностью.
Если вовремя не начать лечение нейродермита:
- возможно заражение крови при травме пораженных участков кожи;
- может развиться герпетиформная экзема Капоши (особенно у детей);
- возможно возникновение “атопической катаракты” (помутнения хрусталика глаза) у молодых людей.
В группе риска находятся люди:
- склонные, к аллергическим реакциям;
- в детском возрасте, страдавшие диатезом;
- испытывающие частые психологические нагрузки.
Как правильно диагностировать?
Диагностика нейродермита проводится врачом-дерматологом при первом же посещении. Для этого достаточно жалоб пациента и осмотра его тела. Чтобы подтвердить диагноз, пациенту могут быть назначены лабораторные и биохимические исследования: его кровь проверяется на количество лейкоцитов и эозинофилов.
У большинства больных обнаруживается эозинофилия и лейкоцитоз, а при иммунологических исследованиях – повышенное количество иммуноглобулинов IgE. При присоединении вторичных заболеваний лечение нейродермита и его симптомов может корректироваться в соответствии с общей клинической картиной.
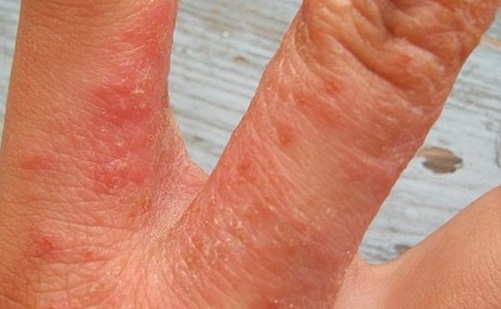
Лечение
Лечение сопутствующего заболевания. Купирование зуда с помощью антигистаминных фармпрепаратов. Наилучший результат с учетом устранения зуда оказывают глюкокортикоиды в форме кремов или мазей, которые наносятся под окклюзионную повязку.
После стихания лихенификации рекомендуются пластыри с глюкокортикоидными фармпрепаратами или более мягко действующие глюкокортикоиды.
Незначительные по размеру очаги лечат внутриочаговой инъекцией ацетонида триамицинолона. Для дальнейшего лечения применяют ихтиол или дегти (каменноугольный деготь 2–4% в мягкой цинковой пасте или чистый каменноугольный деготь) на протяжении нескольких дней. В случае трудно поддающихся к фармакотерапии очагов рекомендуется лечение мягкими рентгеновскими лучами.
Диагностика нейродермита
Диагноз «нейродермит» выставляет дерматолог или аллерголог-иммунолог на основании клинических признаков, поскольку специфические методы диагностики данного заболевания отсутствуют. Критериями для постановки диагноза выступают:
- дерматит с типичной локализацией;
- наличие папулезных высыпаний и сухость кожных покровов;
- невыносимый, интенсивный зуд и расчесы кожи;
- частые рецидивы болезни;
- наличие сопутствующих аллергических заболеваний (аллергический ринит, бронхиальная астма и др.).
Могут быть назначены дополнительные методы исследования, которые косвенно указывают на данное заболевание:
- общий анализ крови;
- выявление в крови аллергенспецифического иммуноглобулина (IgE);
- проведение кожных аллергопроб (скарификационных, аппликационных);
- биопсия кожи.
Лечение нейродермита народными средствами
Бывают случаи, когда медикаментозное лечение не дает желаемых результатов, тогда на помощь часто приходят методы нетрадиционной медицины, как лечить нейродермит в домашних условиях с помощью проверенных временем средств. На основе натуральных компонентов, можно приготовить различные домашние средства для успешной борьбы с кожным недугом. Это:
- Крема, мази. Наиболее часто для приготовления мази в качестве жирной основы берут свиной жир/сало, его нужно предварительно растопить и добавить очищенной серы до получения однородной массы. Перед применением хорошенько очистите пораженные зоны с помощью детского мыла.
- Еще один домашний рецепт мази, который готовиться из любого птичьего жира, пчелиного воска, и березового дегтя. Все компоненты смешать, поместить в керамическую емкость и оставить на 4 ч. в теплом месте или на разогретой поверхности.
- Примочки, ванночки, обтирания. Для различной обработки воспаленных участков кожи и для примочек, идеально подойдут отвары трав, с противовоспалительным и успокаивающим эффектом. Хорошо зарекомендовали себя: ромашка, череда, душица, крапива, хвоя, чабрец, подорожник, мята. Можно делать как однокомпонентные настои, так и отвары из сбора трав.
- Компрессы. Весьма положительно зарекомендовала себя при лечении недуга голубая глина, которую с легкостью можно приобрести в аптеке или косметическом магазине. Глину нужно смешать с морской солью в одинаковых пропорциях, подмешать воды и эту кашицу ровным слоем нанести на пораженные участки. Дальше необходимо дождаться, когда смесь высохнет, и аккуратно смыть теплой водой.
На первый взгляд может показаться, что эти народные способы, как вылечить нейродермит, очень уж примитивные. Но главным достоинством домашней терапии является его доступность, безопасность и эффективность, доказанная поколениями. Единственное, любые методы и рецепты, как лечить нейродермит у взрослых, а тем более у маленьких детей, нужно обязательно согласовывать с дерматологом, во избежание противопоказаний и сильный аллергических реакций, что может усугубить ситуацию.
При правильном, своевременном лечении и полном исключении контакта с раздражителем, нейродермит, как правило, благополучно и без последствий исчезает. Чтобы не допустить его возвращения, человек должен правильно питаться, правильно выбирать подходящий режим активности и отдыха, а также производить рациональный уход за кожей и не подвергать себя стрессовым ситуациям.