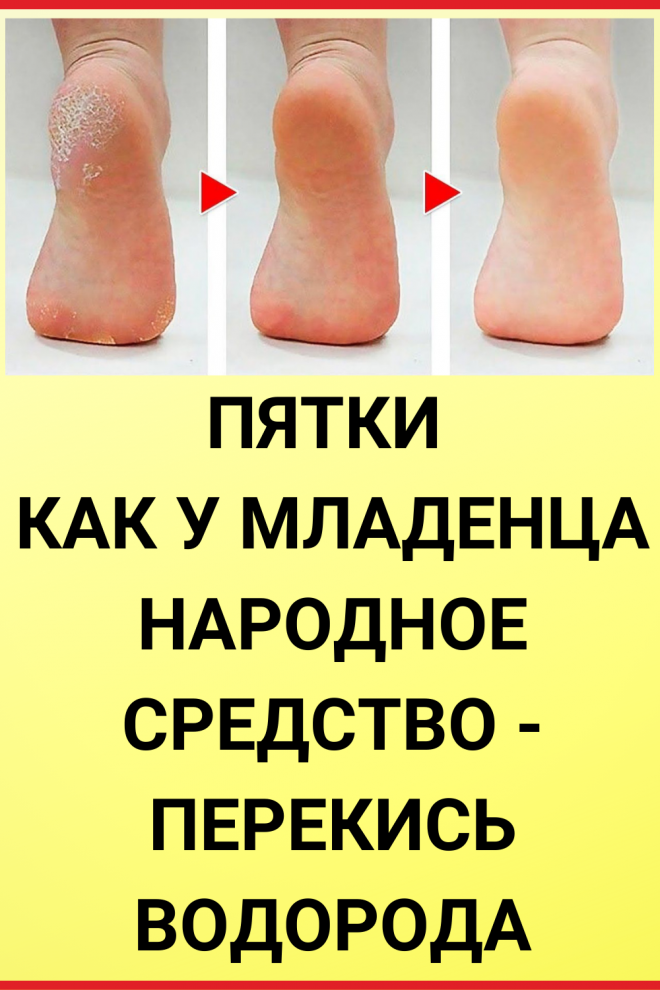
Как развивается СДС
Патогенез формирования диабетической стопы обусловлен тремя главными причинами:
- Диабетической нейропатией – наиболее частым осложнением СД;
- Поражением кровеносных сосудов нижних конечностей;
- Инфекцией, которая обычно всегда сопутствует первым двум факторам.
Преобладание тех или иных нарушений: то ли клинической картины нейропатии, то ли изменений со стороны периферического кровотока, определяет симптомы диабетической стопы, которые представляют собой 3 формы патологического процесса. Таким образом, выделяют:
- Нейропатический вариант, для которого характерны поражения нервной системы, как соматической, так и вегетативной. Классификация нейропатии при диабете довольно обширна, однако главной движущей силой развития СДС принято считать снижение проводимости нервных импульсов в чувствительных и двигательных периферических нервах, а также нарушение всех видов чувствительности (вибрационная, тактильная, тепловая). Нейропатия, как признак диабетической стопы, может протекать по трем сценариям:
- диабетической язвы стопы,
- остеоартропатии с формированием сустава Шарко,
- нейропатического отека;
- Ишемическую разновидность, развивающуюся вследствие атеросклеротических изменений стенок артериальных сосудов ног и приводящую к нарушению магистрального тока крови;
- Нейроишемическую или смешанную форму, включающую признаки и нейропатиии, и ишемических поражений, обусловленных патологическими процессами, затрагивающими нервную систему и магистральное сосудистое русло.
Изолированные формы, в частности, нейропатическая и ишемическая, встречаются реже, разве что в начале процесса. Как правило, с течением времени формируется смешанная форма: если СДС инициирует ишемия, то без участия нервов не обойдется, и наоборот – нейропатия рано или поздно привлечет к участию сосуды, которые у диабетиков очень быстро и часто поражаются атеросклерозом.
Степени развития
Недуг может быть разного уровня выраженности. Умеренная стадия дает ощущения стянутости, эпидермис становится более грубым, раздраженным, эластичность снижается. Очень высокая выраженность приводит к отслаиванию чешуек, на лице и теле появляются участки сильного раздражения, прыщи, человека мучает зуд. Для некоторых областей, таких как колени и локти, характерна повышенная сухость – эти зоны особенно шершавые, на них могут появляться грубые мозоли.
Что конкретно нужно делать посоветует врач – в некоторых случаях необходимо использовать не просто ухаживающие средства, а медицинские препараты. Назначать их должен исключительно специалист: даже провизор в аптеке не всегда советует подходящие лекарства. Аллергия, которая присоединится к мучающему вас раздражению, может привести к серьезному травмированию, которое придется лечить дольше и более радикальными способами. Врач же выпишет мази, которые подойдут индивидуально.
Разновидности трещин на ступнях
В зависимости от степени выраженности дефекта выделяют две разновидности трещин:
- Поверхностные (эпидермальные). Располагаются в наружном слое кожи, в эпидермисе. Легко заживляемые. После заживления не оставляют следов.
- Глубокие (эпидермально-дермальные). Проникают в глубокий слой кожи, т.е. в дерму. Очень болезненные, часто кровоточащие. Легко присоединяется инфекция. Трудно заживляемые.
Специалисты подологи констатируют, что эпидермальные трещины, характеризующиеся как неглубокие расхождения кожи, можно полностью устранить всего за несколько сеансов аппаратного педикюра. Глубокие дермальные повреждения, которые в профессиональной среде принято называть разрывами, требуют системного подхода к терапии и затрудняют лечение кровоточивостью и болезненностью. Последние практически всегда формируют шрамы или невыраженные участки соединительной ткани.
Чаще всего благоприятным фоном для формирования трещин на подошве стопы является гиперкератоз, проявляющийся избыточным разрастанием рогового слоя эпидермиса. Те трещины ног, которые не сопровождаются подобным явлением, делят на два вида:
- Сухие. Образуются как следствие слишком тонкого, обезвоженного кожного покрова. В процессе лечения подобная патология требует активного увлажнения и стимуляции кровообращения, посредством массажа стоп.
- Влажные. Становятся следствием чрезмерной потливости ног – гипергидроза. Терапия этого явления требует комплексного подхода.
Локализация трещин стопы разнообразна, однако наиболее подвержены таким дефектам: область пятки, большого пальца, плюсны и кожных складок.
Лечение в клинике «Энергия здоровья»
Если Вас беспокоят боли или дискомфорт в пятке, приходите на прием в клинику «Энергия здоровья». Опытный врач ортопед выслушает и осмотрит Вас, а также назначит необходимые обследования. После постановки диагноза мы предложим современные методики лечения патологии:
- блокады для быстрого устранения боли;
- все виды физиотерапии;
- профессиональный лечебный массаж;
- обучение упражнениям лечебной физкультуры и занятия под присмотром тренера.
Дополнительно мы назначим медикаментозное лечение в соответствии с современными стандартами, а также проконтролируем эффект от терапии.
Сустав Шарко – что это значит?
Прогрессирующие месяцами деструктивные процессы (остеопороз, гиперостоз, остелиз) в конечном итоге деформируют стопу (диабетическая остеоартропатия), превращая ее, как образно говорят, в «мешок с костями», называемый суставом Шарко. Подобные изменения нередко затрагивают и кисти, а пациент с такой патологией, помимо сахарного диабета, приобретает большую вероятность переломов, которые часто могут не давать болезненных ощущений. Таким образом, больной опять живет в неведении.
Сформировавшийся сустав Шарко требует максимальной разгрузки пострадавшей конечности до полного восстановления костной ткани. Кроме этого, пациенту настоятельно рекомендуют пользоваться специальной ортопедической обувью, изготовленной по индивидуальному заказу.
Шелушения рук
Многие пациенты с подобной проблемой готовы ограничиться применением специального питательного крема. Однако зачастую данной меры оказывается недостаточно, тем более что на ладонях отсутствуют сальные железы, а значит, естественный защитный барьер сравнительно слабый. Так что «самодеятельность» в этой области нежелательна. Лучше записаться к дерматологу и поинтересоваться, как лечить сухую кожу на руках.
Обратите внимание на факторы, которые особенно сильно влияют на здоровье эпидермиса:
- воздействие бытовой химии и моющих средств;
- неправильная гигиена;
- частый контакт с горячей водой;
- воздействие внешних факторов.
Профилактика
Чтобы не допустить развития разрывов на ступнях, необходимо придерживаться таких правил профилактики:
- Всегда носить качественную и удобную обувь, которая хорошо подходит по размеру.
- Не злоупотреблять загаром, чтобы не пересушивать кожу.
- Не переусердствовать с пилингом, регулярно использовать увлажняющие кремы.
- Не ходить в открытой обуви слишком часто.
- Правильно питаться, ввести в меню больше фруктов и овощей.
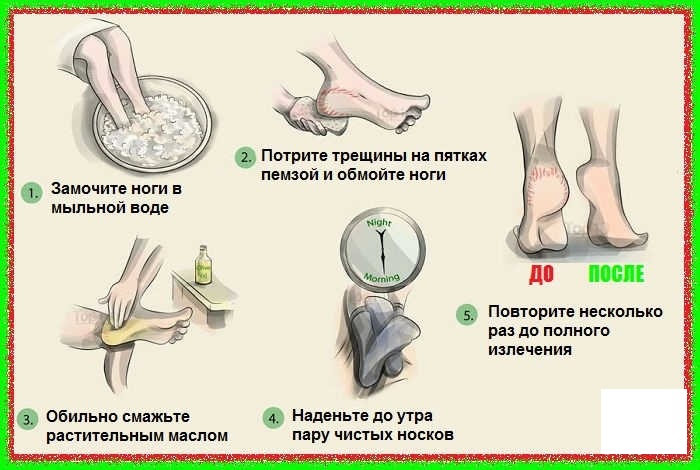
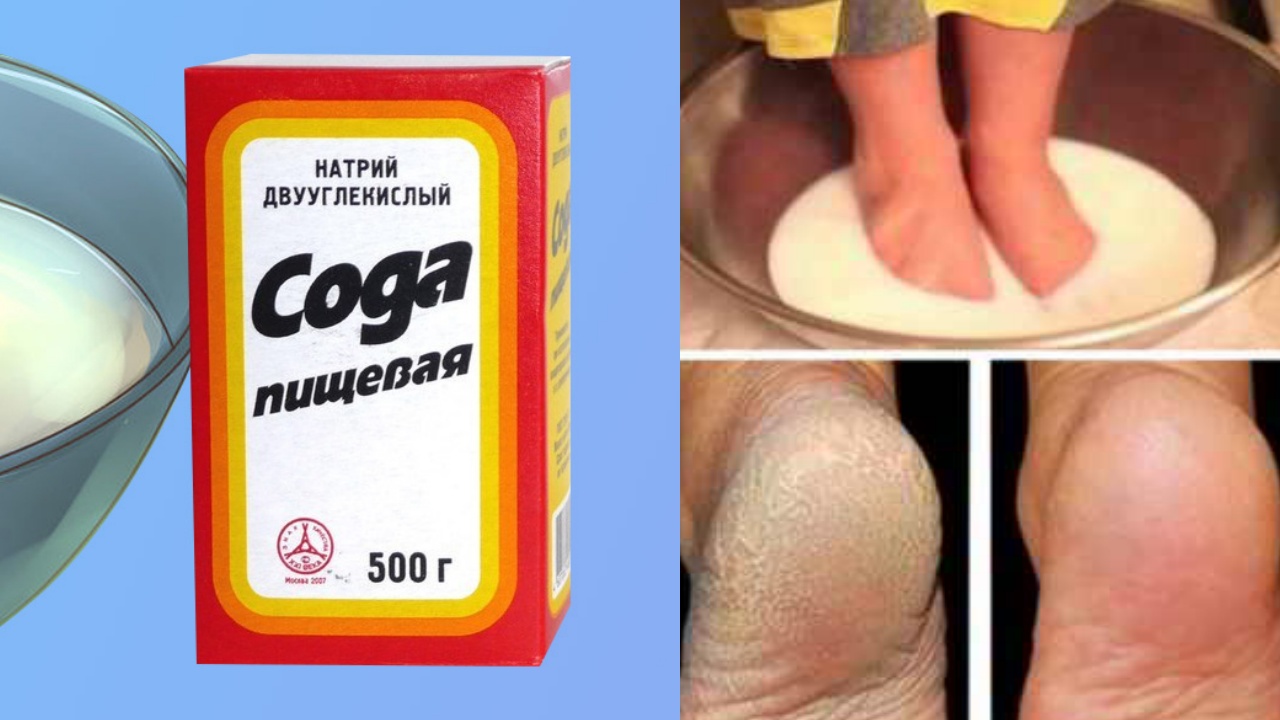
- Если кожа на ступнях очень сухая, регулярно проводить теплые ванночки с содой, использовать другие методы увлажнения.
- При образовании трещин на ступнях обращаться к врачу.
При беременности
В период беременности нагрузка на ноги существенно увеличивается. К тому же на общее состояние организма влияют и гормональные перепады, и общие изменения. Как следствие, риск образования трещин повышается. Особенно часто они появляются на поздних сроках беременности.
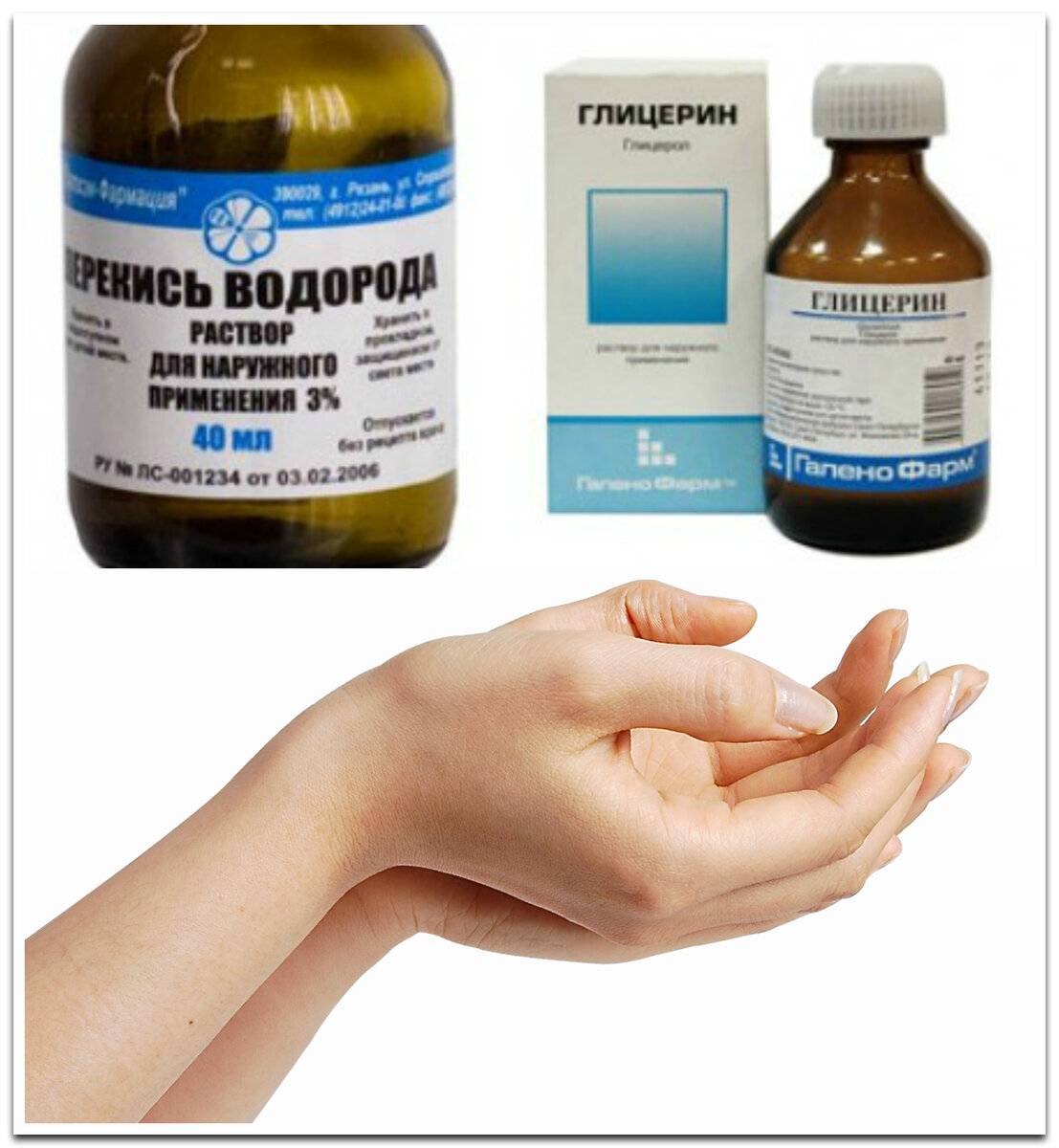
Будущая мама по поводу методов лечения должна посоветоваться с врачом. Можно использовать народные средства – ванночки, компрессы и т. п. Также врач может порекомендовать витаминно-минеральный комплекс, мази, кремы и т. п.
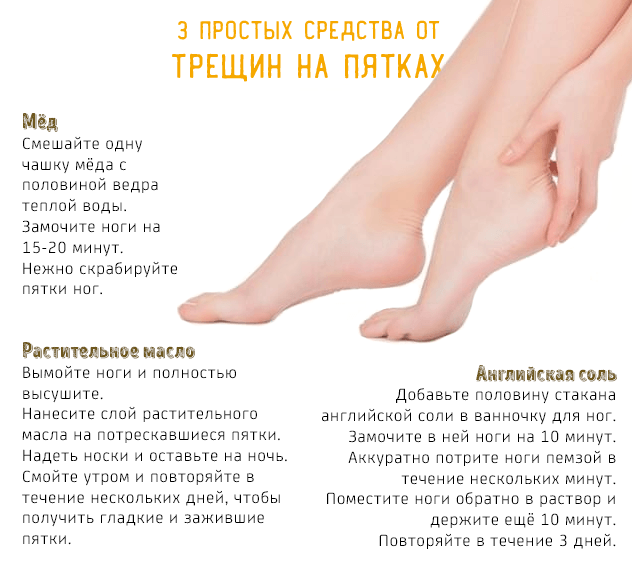
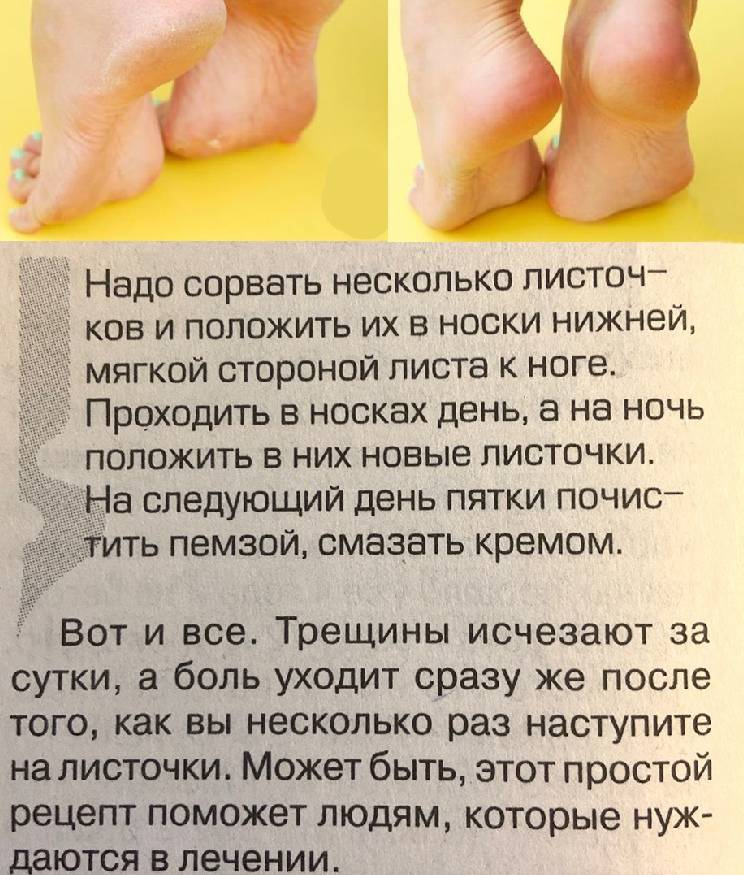
Совет, чтобы избежать трещин на пятках
Помните, что потрескавшиеся пятки могут возникать из-за неправильного рациона питания.Усовершенствуйте свое меню, регулярно употребляйте в пищу рыбу, мясо, молочные продукты, творог, орехи, овощи и фрукты.Также внимательно подбирайте обувь, особенно летом.Она не должна быть тесной и жать.Если у вас часто трескаются пятки, отдайте предпочтение закрытым сзади моделей – так нога не будет травмироваться.Надеюсь, эти советы помогут вам избавиться от потрескавшихся пяток, и ваши ноги всегда будут выглядеть красиво и привлекательно.
Добавляй свои полезные советы и заработай на этом. Будьте здоровы!
Главная страница
Композитная арматура
Сода на кухне
Интернет зависимость
Как поддерживать здоровье
Что такое фурацилин
Посадка картофеля
Черенкование роз
Метилурацил
Возможные последствия вывиха
Как известно, в голеностопном суставе кости голени соединяются со стопой, представляя сочленение, наиболее подвижное, но одновременно хрупкое, а потому — самое уязвимое. Кости, образующие сустав, имеют небольшой размер, но при этом формируют сложную систему, на которую оказывает мощное давление вес всего тела. Это давление увеличивается, когда человек ускоряет шаг, бегает или просто активно передвигается, например, в танце или при быстром подъеме по лестнице. А в качестве амортизатора в этой хрупкой системе выступают связки: именно они испытывают максимум напряжения и чаще всего страдают при подворачивании ноги.
Что делать, если подвернул ногу в голеностопе? Понять, что получена самая настоящая травма, и она требует лечения. Чаще всего пострадавшим ставят один из следующих диагнозов:
- Растяжение связок, которое выражается в их легком повреждении. При этом образуются крошечные разрывы. Именно из-за них какое-то время (до полного заживления) в травмированном месте при малейшем движении ощущается болезненность.
- Разрыв, когда соединительная ткань получает сильные повреждения. В момент травмы слышится щелчок. Тогда при опросе пациент обычно говорит, что он подвернул ногу с хрустом. Боли в этом случае значительно сильнее, чем при растяжении.
- Вывих или перелом. В первом случае у пациента обнаруживается смещение голеностопа. Во втором случае нужно понимать, что даже небольшая трещина в кости — это уже перелом, требующий жесткой фиксации в течение нескольких недель. В момент, когда получают подобные повреждения, раздается хруст, человек ощущает сильнейшую боль. В этом состоянии наступить на пострадавшую ногу никак не получится.
Первый из указанных диагнозов — самый распространенный. При растяжении связок голеностоп отекает, а при ходьбе он отдает болью. В месте повреждения иногда образуются синяки, кожа может покраснеть или опухнуть. Нога может посинеть либо сразу после того, как человек ее подвернул, либо даже через 2–3 дня, если было глубокое кровоизлияние.
Чего делать не рекомендуется
Если речь идет о том, как свести к минимуму неприятные последствия и предупредить возможные осложнения при лечении в домашних условиях, то не следует пренебрегать следующими правилами
Для этого важно:
- Воздержаться от горячих ванн хотя бы в первые дни после травмы: от горячей воды ускоряется приток крови, отчего усиливается воспаление и отек в поврежденной зоне.
- Снизить двигательную и физическую активность, превозмогая боль: таким образом можно нанести еще больший вред больному суставу.
- Нельзя делать массаж в области рядом с травмой: от этого усилится кровообращение, последствием которого станет отечность, а в отдельных случаях могут возникнуть кровоподтеки.
- Стараться избегать слишком затяжного отдыха, покоя — первые пару дней желательно воздержаться от резких движений и активных движений, а уже на третий день после растяжения или ушиба можно постепенно усиливать нагрузку (опираться на поврежденную ногу), но в случае переломов или вывихов способы и сроки заживления травмы подскажет только лечащий врач.
При соблюдении таких простых правил можно предупредить негативные последствия от травмы, а в профилактических целях, когда произойдет полное выздоровление, врачи рекомендуют использовать удобную обувь с ортопедическими стельками.
Как избежать операции при нейропатической язве?
Суть лечения диабетической стопы консервативным методом заключается в соблюдении следующих рекомендаций:
- Оптимизация контроля над обменными процессами. Данное мероприятие для сахарного диабета 1 типа предусматривает увеличение числа введений и дозы инсулина. Выраженные симптомы диабетической стопы (инфекционно-воспалительный процесс, сопровождаемый лихорадкой) создают повышенную потребность в инсулине. Сахарный диабет 2 типа с явлениями значительной декомпенсации с присутствием симптомов диабетической стопы (незаживающие язвы, выраженный болевой синдром), которая практически не поддается коррекции диетой и снижающими сахар препаратами, также требует перевода больного на инсулин.
-
Назначение антибактериальных препаратов. Сухая, тонкая кожа диабетической стопы представляет собой весьма сомнительный барьер для патогенной микрофлоры, обитающей на подошвенной поверхности. Незамедлительное назначение антибактериальных препаратов необходимо при появлении первых признаков диабетической стопы, пораженной инфекцией. Как правило, предпочтение в данных случаях отдается антибиотикам цефалоспоринового ряда, линкозамидам (линкомицин, клиндамицин), макролидам (эритромицин), комбинированным полусинтетическим средствам (ампиокс, амоксиклав). Какой антибиотик выбрать, какую дозу назначить и сколько времени продолжать лечение – зависит от тяжести патологического процесса, данных бактериологического посева и скорости регенерации раневой поверхности. - Максимальный покой изъязвленного места и всей стопы, обеспечивающийся применением кресла-каталки, костылей, разгрузочной обуви. Казалось бы – такие мелочи…. Однако, как ни странно, во многих случаях именно они способны в течение нескольких недель полностью затянуть язву, докучающую многие годы.
- Обеспечение асептической раневой поверхности. Это достигается путем удаления омертвевших тканей и местной обработкой краев раны.
- Своевременное удаление роговых масс, если имеет место гиперкератоз. Манипуляция проводится с помощью скальпеля с коротким лезвием.
Разумеется, что лечение диабетической стопы с применением антибиотиков, осуществлением перевязок, постоянного контроля над уровнем глюкозы, перехода на инсулинотерапию или изменения режима введения инсулина, требует пребывания больного в стационарных условиях, ибо только больница может обеспечить выполнение всех пунктов консервативного метода.
В стационаре, впрочем, как и в амбулаторных условиях, лечить диабетическую стопу положено врачам-эндокринологам, однако больница располагает большими возможностями привлечения смежных специалистов (невролог, хирург, кардиолог, офтальмолог). Конечно, оперативное вмешательство осуществляет врач хирургического профиля. Диабетической стопой конкретно занимается врач, которого называют подотерапевтом или подиатром, правда, такую редкую профессию пока можно встретить только в больших городах (областных центрах, например).
Народные рецепты
Наши бабушки с годами накапливали народные рецепты, как избавиться от потрескавшихся пяток.

Ванночки для ног
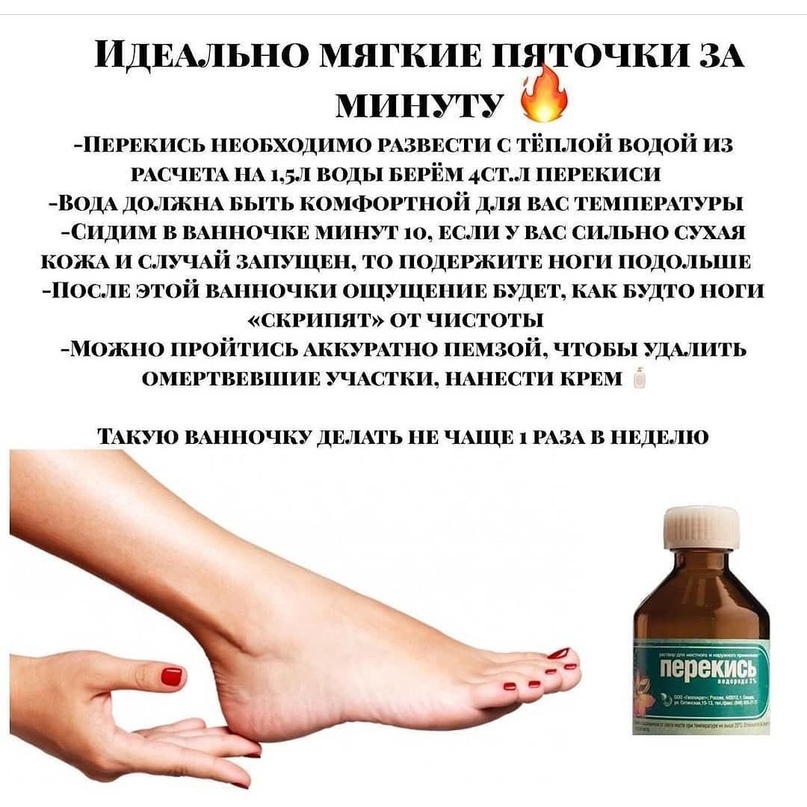
Если вы хотите иметь ухоженные и гладкие пятки, делайте регулярно ванночки для ног.Для этого в теплой воде растворите морскую соль (на 1 л. воды 1 ст. ложка), опустите в нее ноги и подержите 15-20 минут.После чего потрите проблемные участки пемзой, сполосните и высушите ноги полотенцем.Нанесите питательный, увлажняющий крем. Главное в этом деле – регулярность, после нескольких процедур вы заметите приятные изменения.Также можно использовать травяные ванночки, приготовленные на основе листьев березы, коры дуба, чистотела, мяты, шалфея.Ванны для ног лучше делать на ночь, перед сном – это не только продлит процесс омоложения кожи, но и обеспечит вам крепкий и здоровый сон.

Очень хорошо в борьбе с потрескавшимися пятками помогает банановая маска для ног.Да, казалось бы, роскошь, но иногда можно побаловать себя, к тому же, для этой процедуры вполне сгодятся даже переспелые, мягкие бананы.Есть 2 способа приготовления банановой маски для ног, вы можете чередовать их или выбрать, какой вам удобнее. Можно сделать банановое пюре, нанести его на ноги, обвернуть пакетом для сохранения тепла и подержать 10-15 мин.После чего промыть ноги теплой водой, вытереть и смазать кремом. Или же вы можете подержать ноги в тазике с банановым пюре, периодически делая втирающие движения.Через несколько таких процедур, вы заметите, как трещинки на пятках начнут затягиваться и заживать.

Картофельное пюре
Не менее полезно и питательно для огрубевших пяток картофельное пюре. Можно усилить эффект, подержав ноги в сильно теплом, даже слегка горячем картофеле.
Эфирные масла
После распаривания ног хорошо использовать для увлажнения различные эфирные масла – кунжутное, кокосовое, горчичное, а также, мед и сок лимона. Можно также делать ванночки для ног с добавлением лимонного сока.
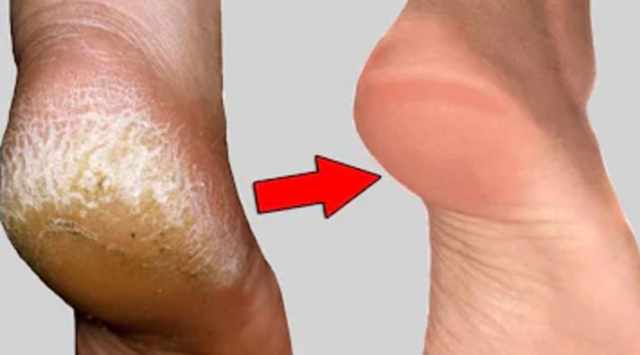
Дефект нейропатического характера, перерастающий в язву
Участок мягких тканей стопы, который испытывает самое большое давление, создаваемое костью с одной стороны и твердой поверхностью – с другой (подошвы, промежутки между пальцами) наиболее уязвим в плане возникновения нейропатического дефекта. Нейропатия, медленно развивающаяся в течение длительного времени, создает условия для деформации стопы и передаче чрезмерно увеличенного давления на различные участки стопы. Это ведет к утолщению кожи за счет разрастания рогового слоя (гиперкератоз).
В тканях, расположенных под слоем гиперкератоза, из-за постоянного давления начинается воспалительное уничтожение собственных клеток своими же гидролитическими ферментами (аутолиз), ведущее к формированию диабетической язвы стопы.
Самое интересное, что больной зачастую вообще не подозревает о происходящих событиях и симптомы диабетической стопы не замечает, поскольку стопа выглядит, как обычно, а болевая чувствительность снижена. Пациент может ходить в неудобной обуви и не реагировать на мозоли и потертости, не замечать трещины, ранки, занозы, которые являются входными воротами для любой инфекции, а в первую очередь – населяющей поверхность стоп. Кроме этого, нижние конечности человека даже без сахарного диабета подвержены влиянию не всегда благоприятных факторов, которое диабетик тем более не почувствует, к примеру:
- Попытка приобрести шоколадный загар незаметно может закончиться ожогом тыла стопы;
- Приятные (на первый взгляд) прогулки по горячему песку босыми ногами могут обжечь подошвы (имеющему сахарный диабет человеку трудно правильно оценить температуру поверхности, на которую он становится);
- Использование для снятия ороговевшего слоя кожи кератолитической мази на основе салициловой кислоты (химический фактор).
Диабетическая язва стопы легко инфицируется патогенными микроорганизмами, широко распространенными в окружающей среде (стрептококки, стафилококки, кишечная палочка и другие анаэробы).
Патогенная микрофлора, попавшая в язвенный дефект, за счет выработки гиалуронидазы приводит к развитию некротического процесса (гангрены) сначала на поверхности, а потом – с вовлечением подлежащих тканей (подкожно-жировой слой, мышечные волокна, кости и связки). Подобное состояние выглядит непривлекательно, кроме этого, оно способно инициировать тромбоз сосудов микроциркуляторного русла и распространение патологического процесса, захватывающего все новые и новые территории (нейроишемический вариант СДС ).
начальная и прогрессирующая стадии язвенного поражения
В особо серьезных случаях инфицирование язвенного дефекта ведет не только к поражениям нижележащих тканей, но и сопровождается выделением газа, то есть, к развитию газовой гангрены, требующей:
- Экстренного оперативного вмешательства с иссечением омертвевших тканей;
- Назначения адекватных доз антибиотиков (внутривенно);
- Строжайшего контроля над уровнем глюкозы в крови.
При установлении диагноза диабетической нейропатии лечащему врачу (обычно эндокринологу) необходимо лечить диабетическую стопу совместно с неврологом. Комплексная терапия, в которой так нуждается больной, включает:
- Первым делом пациент должен отказаться от вредных привычек (курение, алкоголь);
- Не менее важным мероприятием является строжайший контроль над компенсацией обмена углеводов;
- Назначение ингибиторов альдозоредуктазы и ангиопротекторов;
- Использование дезинтоксикационных методов – гемосорбции, плазмафереза, энтеросорбции;
- Проведение симптоматической терапии, назначение противосудорожных препаратов, физиотерапевтических процедур.
Лечение трещин на пятках и стопах
Специалист в области подологии, произведя тщательный осмотр и проведя первичный опрос пациента, без труда составит представление относительно этиологии и особенностей патологического процесса.
Определив первичную причину появления эпидермальных трещин, подолог должен назначить грамотное лечение, направленное на устранение провоцирующего фактора. Такая направленность терапии носит название этиотропная, поскольку предполагает устранение первопричины развития патологии. Иногда для организации этого этапа требуется проведение дополнительных консультаций у смежных специалистов.
Далее мастер приступает к непосредственной обработке стопы, которая не предполагает распаривания и использования водных ванночек, а основана на применении специальных размягчителей кожи. Такие составы позволяют специалисту точно оценить толщину рогового слоя и произвести удаление избыточно разросшейся ткани
Трещины обрабатывают с особенной осторожностью, аккуратно сглаживая края дефекта и формируя ровную, однородную поверхность стопы
Важно правильно подобрать фрезы и параметры абразива, чтобы не травмировать и без того болезненный участок эпидермиса
Важный этап лечения — применение специальных заживляющих составов, которые могут наноситься на кожный разлом в виде мазей или компрессов. Кроме того, достаточно часто оправданным считается применение специальных подологических пластырей.
Врач обязательно предоставит пациенту полную информацию относительно правил домашнего ухода и порекомендует правильную профессиональную косметику для устранения уже сформировавшихся трещин и предотвращения появления новых дефектов.
Процесс лечения можно образно представить следующей очередностью этапов:
- Выявление причины возникновения.
- Устранение/удаление трещин. На фоне тонкой кожи — аппаратным методом от 10 минут. На фоне плотной кожи (снятие гиперкератоза, устранение трещин аппаратным методом) — от 15 минут.
- При необходимости, наложение компресса или повязки.
- При необходимости, применение подологических пластырей или других средств защиты.
- Рекомендации по уходу или лечению в домашних условиях.
- При необходимости, консультация смежных специалистов.
- Устранение причины возникновения.
Самостоятельная коррекция таких эпидермальных дефектов, как трещины не дает положительных результатов и не способна гарантировать длительность сохранения эффекта. Кроме того, такой вариант лечения чреват развитием осложнений в виде инфицирования раневой поверхности или грибкового заражения.
Обращение к профессионалам нашего медицинского центра даст возможность вернутся к привычному ритму жизни уже после первых сеансов аппаратного педикюра, основные преимущества которого можно охарактеризовать следующими свойствами:
- Быстро;
- Без боли;
- Без осложнений;
- Без реабилитации;
- Без крови (если трещины не проникающие);
- Не только удаление, но и квалифицированное лечение;
- Применение аппаратного метода без повреждения здоровой кожи.
Диета
Питание при пяточной шпоре преследует несколько целей:
- снизить массу тела и не допустить ее повышения;
- минимизировать воспалительные процессы;
- вывести из организма избыток солей.
Врачи рекомендуют придерживаться следующих правил:
- контролировать суточный калораж пищи, не допускать переедания;
- при отсутствии противопоказаний ежедневно выпивать не менее 2-3 литров чистой воды (чай, кофе, соки и другие напитки не считаются);
- сбалансировать меню по белкам, жирам и углеводам, обеспечить достаточное количество витаминов;
- регулярно делать разгрузочные дни;
- минимизировать употребление пряных, острых, копченых, соленых блюд, соусов, консервов, а также продуктов, содержащих искусственные ароматизаторы;
- исключить из рациона крепкие бульоны, грибы, субпродукты, кофе, алкоголь;
- снизить количество соли;
Виды оперативного вмешательства
Если эффекта от проводимой консервативной терапии не наблюдается, то врачом рассматривается вопрос о целесообразности проведения оперативного вмешательства, которое, впрочем, зависит от формы поражения и его уровня.
Метод ангиохирургической реконструкции, целью которого является восстановление нормального тока крови, может быть применен в виде:
- Чрескожной транслюминальной ангиопластики;
- Тромбартерэктомии;
- Дистальным шунтированием веной in situ.
Между тем, тяжелая патология сердечно-сосудистой системы (атеросклероз коронарных сосудов) не позволяет в полной мере воспользоваться способностями реконструктивного метода, поэтому главная задача лечащего врача состоит в недопущении развития гангрены, чтобы избежать хирургической операции. Стремление как можно раньше выявить начало формирования язвенного процесса, своевременно проводить обработку раны и воздействовать на инфекцию большими дозами антибактериальных препаратов нередко приводит к успеху и позволяет обойтись, как говорят, «малой кровью», то есть, не прибегая к радикальным мерам, что щадит не только ногу больного, но и его психику.